Como venimos recordando, los impulsos eléctricos del sistema excitación-conducción cardiaca se producen a intervalos regulares en el Nodo Sinusal; por lo general, a una frecuencia en el adulto de 60-100 impulsos por minuto. Estos impulsos viajan con rapidez por las Aurículas hasta llegar al Nódulo Auriculo-Ventricular, que es la única vía específica de conducción entre las Aurículas y los Ventrículos de forma normal. La consecuencia la evidenciamos en los impulsos rítmicos y regulares que podemos detectar a nivel central, auscultando directamente el Corazón, y periférico, en cualquiera de los puntos donde es posible palpar alguna arteria: carótidas; axilares, humerales, radiales, femorales, poplíteas, pediales, maleolares.
Con la monitorización de parámetros, como la actividad cardíaca, podemos hacernos una idea de cómo funciona el sistema excitación-conducción así como el número de respiraciones por minuto, que es un dato interesante. Y si introducimos un cateter en una arteria periférica podemos obtener una visión permanente de la presión arterial. Con un tercer instrumento podemos ver la saturación de oxígeno en sangre arterial, pulsioxímetro; y también es posible recoger, al mismo tiempo que se administra medicación por vía venosa, la Presión Venosa Central, colocando el cateter intravenoso a nivel de la desembocadura de las Venas Cavas (Ideal sería en la cavidad de la Aurícula derecha, pero ello puede originar extrasistolia por irritación del cateter en la pared de la Aurícula.
La conducción por el nódulo AV es más lenta, tomando unos 0,13/0,20 segundos antes de arribar a los Ventrículos. Este retraso le provee tiempo a la contracción Auricular de llenar los ventrículos. El impulso viaja luego sobre las fibras del sistema His-Purkinje hasta las paredes de los ventrículos. La activación de los ventrículos se completa en menos de 0,1 segundos, de modo que la contracción de los Ventrículos es sincronizada y hemodinámicamente efectiva.
FACTORES QUE PRECIPITAN LA APARICIÓN DE ARRITMIAS.-
Muchos factores precipitan o empeoran las arritmias, tales como la isquemia, la hipoxia, acidosis o alcalosis, trastornos de los electrolitos, exposición excesiva a CATECOLAMINAS, influencias del sistema nervioso autónomo, toxicidad por drogas como los digitálicos o la presencia de cicatrices o tejido muerto en el corazón por infartos (necrosis miocárdica).
Cualquiera de estos u otros trastornos pueden causar fallos en la formación del impulso cardíaco, en su conducción o ambos (arrtimias mixtas).
¿QUÉ CUIDAMOS O DEBEMOS CUIDAR COMO ENFERMEROS?
Viene así en las normas. Cuidar se traduce en necesidades, alteraciones y desequilibrios. Y todas esas situaciones, y algunas otras, demandan que prestemos cuidados profesionales. Ya hemos visto en capítulos anteriores, a la hora de hablar de la célula, que la fisiología está en esos potenciales de acción de las céluals; y que cuando ello no se produce de forma fisiológicamente aceptable, nace un desequilibrio o alteración que debe ser cuidado por la Profesión Enfermero. Y ese cuidado puede realizarse de forma autónoma o bien de forma participativa. Dependerá del grado de conocimiento para solucionar el problema. Problema cuya solución, en su caso, puede que no podamos resolver, pero sí detectar la necesidad para que otro lo haga o lo intente, al menos.
FRASES A TENER EN CUENTA:
Isquemia, la Hipoxia, Acidosis o Alcalosis, trastornos de los Electrolitos, exposición excesiva a Catecolaminas, influencias del Sistema nervioso autónomo, Toxicidad, son algunas de las situaciones que pueden generar la aparición de "arrtimias". Son, debe ser, elementos a tener en cuenta cuando se trate de "cuidar al Corazón". Y es que cualquiera de esas situaciones pueden provocar alteraciones del Ritmo o de la conducción cardíaca hasta el punto de perder la vida.
RITMO DEL CORAZÓN.- Es el lugar de nacimiento fisiológico, que se origina en el Nódulo Sino-auricular. Y si ese es el lugar de nacimiento del estímulo del Corazón, cuando ese estímulo se origina en cualquiera otra parte o estructura del Corazón, hablamos de arritmía, intentando "identificar" el lugar de nacimiento o las vías por las que está conduciendo el Corazón, que serán anormales.
Por su importancia, podemos significar dos regiones o zonas de "nacimiento" anormal del estímulo, por sus efectos hemodinámicos: arritmias Supraventriculares y arritmias Ventriculares:
-Arritmias Supraventricular, por tener su nacimiento en "algún" lugar por encima del Haz de His, que es la prolongación del Nódulo Auriculo-Ventricular (aparece en la imagen con color amarillo): Nodulo Aurículo Ventricular, HAZ de HIS, dos ramas, izquierda y derecha, y fibras de Purkinje.
Estas arritmias no son "fatales", pero sí invalidantes.
-Arritmias Ventriculares, con consecuencias vitales. Estamos hablando del nacimiento del estículo en cualquiera otra de las estructuras del miocardio ventricular. Pero, como en todo, el nacimiento en alguna de esas estructuras puede que no origine la muerte de forma inmediata, pero sí nos alerta de la gravedad del asunto. De ahí que siempre debamos ser previsor ante su aparición. Los prototipos de Arritmias Ventriculares son la Taquicardia y la Fibrilación Ventricular. En las dos situaciones debemos estar predispuesto para aplicar la correspondiente descarga eléctrica. ¿Qué conseguimos? Que el Corazón se "pare" y vuelva a generar el impulso en su lugar "fisiológico": en el Nódo Sino-Auricular; o desde donde estuviera partiendo el mismo antes del evento vital.
ISQUEMIA.- Como "frases" a tener en cuenta, figura en primer lugar "isquemia". Con esta expresión genérica estamos traduciendo un conjunto de trastornos íntimamente relacionados, en donde se está produciendo un desequilibrio entre el suministro de oxígeno y sustratos con la demanda cardíaca. La isquemia es debida a una obstrución del riego arterial al músculo cardíaco y causa, además de hipoxemia, un déficit de sustratos necesarios para la producción de ATP y un acúmulo anormal de productos de desecho del metabolismo celular. Y si esa riesgo sigue comprometido, se pasará a la "lesión"; y de persistir -que es lo normal- esa lesión desemborará en una "necrosis" o muerte del tejido muscular del Corazón.
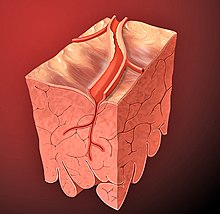
Cardiológicamente, el estrechamiento de las arterias coronarias que irrigan el Corazón ocurre fundamentalmente por la PROLIFERACIÓN de músculo liso y el DEPÓSITO irreversible de lípidos, especialmente ésteres y cristales de colesterol. La lesión principal sobre el INTERIOR de los vasos sanguíneos del corazón se denomina placa de ATEROMA, rodeada por una capa de fibrosis.
Cuando ello se produce, como se ve en la imagen de la izquierda de la pantalla, el flujo sanguíneo no es el adecuado, por lo que producirá una DISMINUCIÓN del riesgo arterial, provocando ISQUEMIA en los tejidos circundantes; y ello es posible que genere arritmias, precisamente, por un anormal estado en el Potencial de reposo - o fase 4- de la membrana de la Célula, que hemos visto en capítulos anteriores.
HIPOXIA.- Esa isquemia, producida por obstrucción de la arteria, consecuentemente provocará una hipoxia en esa zona. Estamos hablando a nivel local, no nos referimos a una hipoxia generalizada por otras circunstancias, como aquella referida a problemas en la ventilación pulmonar, en la perfusión de los pulmones o a ambos cuadros a la vez, aunque ciertamente también se verá afectada esta irrigación de la que hablamos.
Aquí, en la isquemia coronaria, nos estamos remitiendo a esa imposibilidad mecánica de "pasar" la sangre por esa arteria semi-obstruida, originando hipoxia local, con todo lo que ello comporta.
El tratamiento lógico no parece que pueda ser otro que "abrir" esa arteria para permitir el "normal" recorrido de la sangre. Pero mientras ello se produce, hemos de "colocar" a ese Corazón en las mejores condiciones posibles. Y una forma de colocar a ese Corazón en las mejores condiciones posibles lo será inhibiendo, hasta donde fuera posible, el "trabajo" que debe realizar ineludiblemente el músculo cardíaco, para que pueda cumplir la función que le está encomendada: llevar sangre a todos los tejidos del cuerpo.
FRECUENCIA CARDÍACA y PRESIÓN ARTERIAL.-
La frecuencia cardíaca y la presión arterial son dos de esos factores sobre los que debemos intervenir, ya que provocan un "aumento del consumo de oxígeno", que no le llega, precisamente, porque la sangre pasa justo lo suficiente para mantener con "vida" a las células, pero no podrá hacerlo si esa frecuencia cardíaca y la presión arterial se elevan por encima de unas cifras aceptables, porque ello provará un mayor consumo de trabajo para el que no existe OFERTA suficiente. De ahí que todo nuestro empeño se dirija a que el trabajo cardíaco disminuya todo los posible. El estrés que provoca la situación ya es motivo suficiente como para que tengamos presente ese producto antagonista de las catecolaminas, como lo es la morfina.
CUIDADOS A PRESTAR.- Antes se dijo que el Sodio es el Ión que interviene tanto en la formación como en la conducción del estímulo de las células; como también vimos que el Potasio es el responsable de que las células se recuperen. Por tanto, debe intervenirse sobre esos dos Iones; pero no sólamente.
El antídoto o antagonista del ión Sodio es lo que conocemos como "betabloqueante" del mismo, por lo que podría ser utilizado; o al menos, disminuyendo la administración del ión Sodio, como también se podrá disminuir la presencia de CATECOLAMINAS, ya que las mismas aumentaran el trabajo del Corazón y el consecuente aumento de la demanda de oxígeno, que no le llega, precisamente, por el escaso fluido arterial que lleva el nutriente.
Y si el betabloqueante, o antiSodio, es uno de los productos a tener en cuenta, lo primero que debemos conseguir es que no se produzca una "descarga" precisamente de catecolaminas, que aceleran la frecuencia cardíaca y aumenta la presión arterial, que conducirá a que aumente el área isquemizada inexorablemente.
CATECOLAMINAS.- También llamadas neuro-HORMONAS o aminohormonas. Son neuroTRANSMISORES que se vierten al torrente sanguíneo, en lugar de las hendiduras sinápticas (como corresponde normalmente a los neurotransmisores). Sustancia que incluyen ADRENALINA, NOR-ADRENALINA Y DOPAMINA, que son sintetizadas a partir del aminoácido tiroxina (Contienen un grupo catecol y un grupo amino).
Estas catecolaminas pueden ser producidas en las GLÁNDULAS suprarrenales, ejerciendo una función hormonal, o en las TERMINACIONES, por lo que se consideran neurotransmisores.
El precursor de todos ellos es la TIROXINA, que se usa como fuente en las neuronas catecolaminérgicas (productoras de catecolaminas).
RECEPTORES ADRENÉRGICOS: Nor-adrenalina y Adrenalina.
AGONISTA & ANTAGONISTA.- Son sustancias capaces de unirse a un receptor celular y provocar una respuesta o una inhiición en la célula.
DIFERENTES RECEPTORES: Aquellos dos NEURO-TRASMISORES (adrenalina/noradrenalina) tienen una gran diversidad de efectos, que se explica por la presencia de diferentes RECEPTORES, que en cada tipo de célula están acoplados a vías de transducción distintas:
-En el músculo liso puede producir contracción si se activan los receptores α); relajación, si actúan sobre los receptores β2).
-En los vasos sanguíneos producen vaso-constricción y vaso-relajación.
-En los bronquios, bronco-dilatación (al revés que los vasos).
-En el tubo digestivo provoca constricción y relajación.
-EN EL CORAZÓN, aumenta la frecuencia cardíaca y su intensidad. Esto hace que se incremente el gasto cardíaco; es lo que se conoce como Inotropo, cronotropo y bromotropo.
RECEPTORES adrenérgicos.- Están estructuralmente relacionados, pero tienen distintos segundos mensajeros. Se distinguen receptores α) y β); adrenalina y noradrenalina son agonistas para ambos receptores, pero estos tienen más agonistas y antagonistas.
El receptor α) puede ser α1) ó α2). Y así podríamos continuar con un sin fin de receptores, llegando a la teoría de la "selectividad funcional".
AGONISTA.- Es aquella sustancia que es capaz de unirse a un receptor celular y provocar una respuesta en la célula.
ANTAGONISTA es lo opuesto a un AGONISTA, en el sentido de que mientras un antagonista también se une a un receptor, no solamente no lo activa sino que, en realidad, BLOQUEA su activación; E INVERSAMENTE. Un agonista parcial activa al receptor pero no causa tanto efecto fisiológico como un agonista completo.
FUNCIONAMIENTO DE LOS RECEPTORES.- Los receptores en el cuerpo humano funcionan al ser estimulados (por AGONISTAS) o inhibidos por antagonistas naturales. Y esos agonistas o antagonistas pueden ser NATURALEZ, como las hormonas o neurotransmisores; o ARTIFICIALES, como las drogas. También existen unos egundo mensajeros: los AMPclínicos.
Existe una nueva teoría sobre receptores, denominada "selectividad" funcional, la cual amplía la definición convencional de la farmacología.
TIPOS DE RECEPTORES DE NEUROTRASMISORES.-
Para poder llevar a cabo la transmisión de información, el neurotransmisor que ha sido liberado por la terminación nerviosa de la neurona presináptica, debe de interaccionar con la neurona postsináptica. La membrana postsináptica contiene moléculas con una alta afinidad por un único neurotransmisor, a las que se denominan receptores.
TODAS LAS ACCIONES fisiológicas que llevan a cabo los neurotransmisores están mediadas por su UNIÓN ESPECÍFICA a dos tipos distintos de RECEPTORES: ionotrópicos y metabotrópicos. Los receptores ionotrópicos son asociaciones de proteínas que forman un canal iónico a través de la membrana. En cuestión de unos pocos milisegundos, el paso de iones dará lugar a una corriente eléctrica, que cesa cuando el neurotransmisor se disocia del receptor.
Transducción de señales.- Los receptores INOTRÓPICOS son estructuras heteroméricas que contienen cinco subunidades. Una vez que este receptor y su neurotransmisor se unen, aparece inmediatamente una consecuencia en la membrana postsináptica. Así, la unión de glutamato a sus receptores ionotrópicos permite el paso de iones de Na+, K+ ó Ca2+, produciendo una despolarización de la neurona; mientras que GABA da lugar al paso de iones Cl, originando una hiperpolarización. Por su parte, los receptores METABOTRÓPICOS no abren un canal iónico, sino que están acoplados a proteínas G, dando lugar a la movilización de segundos mensajeros y activación de varias enzimas. Estos receptores bromotrópicos producen respuestas celulares que tardan más en activarse y con una duración de sus efectos también mayor.
LOS RECEPTORES DOPAMINÉRGICOS: Son, igual que los anteriores, metabotrópicos. Pueden ser D1, D5, D3, D4 y D2.
-Los D2 pueden ser S (short) o L (long).
-Los D1 y D5 estimulan la adenilato ciclasa.
-Los otros tres la inhiben, pero los D2 y D4 activan canales de potasio.
Los D2 pueden inhibir un canal de calcio. Aparte del agonista común (dopamina), cada canal tiene sus propios agonistas.
Algunos, como el sulpirilo y la clozapina tienen efectos anti-psicóticos. El AMPc activa a la proteína quinasa A, que puede provocar respuestas a corto plazo, o más largas a través de factores de transcripción, de manera directa o indirecta. Esta última está mediada por el gen de respuesta inmediata (IEG). A corto plazo es fosforilación, y a largo plazo es alterando la expresión génica.
También hay receptores en la terminal presináptica (autorreceptores), y también en otras terminales presinápticas que no liberan dopamina. Los D4 y D2 son los que tienen demostrada esta característica.
Por su importancia al respecto de la "isquemia" en el territorio del Corazón, vamos a dedicar un pequeño capítulo a los antagonistas Beta ("B")
UTILIZACIÓN TERAPÉUTICA DE LOS ANTAGONISTAS "B"
Estos antagonistas se sintetizaron ANTES que los antagonistas ALFA ("a").
B1: actúan sobre todo a nivel del Corazón.
B2: actán a nivel de los vasos y Pulmones.
CORAZÓN: si se bloquean los receptores "B1", disminuye la FRECUENCA cardiaca, la FUERZA de contracción y el GASTO cardíaco. Eso se traduce, o debe traducir, un MEJOR DEL TRABAJO DEL CORAZÓN, lo que provocará una menor demanda de oxígeno, que aliviará el dolor que provoca la estenosis arterial y su consecuencia, que es el dolor a nivel retroesternal. No obstante, hay que tener cierto grado de certeza para discriminar entre dolores referidos a esa zona del cuerpo, ya que todos los "dolores" no tienen por qué ser cuasados por ese tipo de "isquemia".
FISIOLOGÍA.- Si disminuye el trabajo cardiaco, disminuye el consumo de oxígeno. Al mismo tiempo, esta disminución del gasto cardiaco comporta una disminución de la presión arterial. Como respuesta a otros mecanismos complejos, como pueden ser el sistema renina-angiotensina o disminuir la liberación de noradrenalina.
BETABLOQUEANTES.- Si se bloquea B1), quedan libre los a2) y el efecto facilitador de B1) no se produce, y la cantidad disponible de noradrenalina disminuye.
La disminución de la conducción Auriculo-Ventricular implica que alguno de estos compuestos pueda regular las arritmias cardiacas. Se pueden usar como antiarrítmicos. Entre los compuestos selectivos y no selectivos, se usan los compuestos selectivos B1.
EN LOS VASOS, los B2) dan lugar a vasodilatación. Si la noradrenalina ocupa los receptores a1), porque están tapados los B), en los a1) da vasoconstricción, que no puede estar compensada por los B2) -porque están bloqueados-. En el nivel periférico, dan una muy fuerte vasoconstricción periférica, normalmente al nivel de las extremidades.
Los antagonistas de los B) se usan para el control de las arritmias. Al nivel de los bronquios, por efecto sobre los receptores B2), habrá broncoconstricción.
Al nivel metabólico, por acción sobre los receptores B), disminuye la liberación de insulina. Y a nivel del RIÑÓN disminuye el flujo renal.
En el ojo, tienen un efecto parecido a los AGONISTAS colinérgicos, disminuyendo la presión intraocular.
EL NIVEL DEL SISTEMA NERVIOSO CENTRAL pueden tener efectos ansiolíticos (calmantes).
El PROPANOLOL no discrimina entre los receptores B1) y B2). Presenta todos estos efectos característicos, incluso, en las extremidades por vasoconstricción, por acción de la noradrenalina en a1). Además, afecta a los bronquios y puede dar broncoconstricción.
El ATENOLOL es antagonista selectivo de los receptores B) y presenta efectos sobre el corazón. Si hay una dosis muy elevada, puede tener otros efectos indeseables, como la ausencia total de despolarización, dando lugar a la asistolia; por lo que debemos tenerlo en cuenta a la hora de su reversión.
DEGRADACIÓN DE LAS CATECOLAMINAS.
Esto también puede tener su interés a la hora de disminuir el trabajo del Corazón, aunque resulta muy compleja. Hay que tener en cuenta que el SN Simpático se dispara en situaciones de estrés, angustia, ... y otras circunstancias, por lo que resulta de capital importancia.
ENZIMAS DEGRADADORAS DE LAS CATECOLAMINAS.- Los enzimas son:
- Monoaminooxidasa (MAO) y
-catecol-O-metiltransferasa (COMT).
Estos dos enzimas actúan de forma secuencial. Son un sistema enzimático que se pasan los sustratos y los oxidan. Son los dos sistemas que intervienen en el proceso de degradación.
¿Dónde se puede actuar?: SOBRE RECEPTORES:
La tiroxina hidroxilasa es el enzima del paso limitante de la secuencia metabólica, pero no tiene interés farmacológico.
-Los puntos de este sistema que resultan interesantes son aquellas sustancias que pueden actuar sobre RECEPTORES (bloqueando o estimulando).
-También es importante el sistema de recaptación y la MAO.
En otra ocasión voleremos sobre "tipos" de antiarrítmicos, señalándolos por grupos, y veremos su interrelación con todo lo que llevamos dicho. Y es que esta es la única forma de entender y comprender nuestro trabajo como cuidadores de lo que pasa y puede suceder en la fisiología del cuerpo humano, cuyas manifestaciones por quienes las padecen deberán poner en alerta nuestros conocimientos para intentar actuar o colaborar en la estabilización de las alteraciones, desequilibrios y necesidades que nos refieran los pacientes a los que atendemos.
Las cuñas, los timbres y la "secretaria", con ser importantes, mejor dejarlo para otros. Tenemos que saber qué hacemos y por qué lo hacemos. Es lo mínimo que se le exige o debe exigírselo a una Profesión Sanitaria, que dicta mucho de un "auxiliar sanitario".